Supporting materials
Comment fonctionnent les COVID-19 (PDF)
Download
Download this article as a PDF

L’article suivant est adapté d’ article du BMJ et explique pourquoi l’attention apportée à l’interprétation des résultats d’un test est importante.
Un résultat négatif provenant d’un test médical signifie clairement que vous n’êtes pas malade, vrai? Faux: cela dépend du taux de faux négatifs du test et du risque individuel.
À travers le monde, il y a eu beaucoup de bruit autour des tests COVID-19, avec le directeur général de l’Organisation Mondiale de la Santé encourageant les pays à « tester, tester, tester ». Le génome complet de COVID-19 est devenu disponible au début de la pandémie, facilitant ainsi le développement de tests capable de détecter l’ARN viral.[1] Plusieurs essais sur différents gènes cibles basés sur le principe de transcription inverse couplée à l’amplification en chaîne par polymérase (PCR) ont été développés.[2] Ces tests d’ARN viral, aussi appelés tests PCR, utilisent des prélèvements biologiques afin de détecter une infection. Pour en savoir plus, regardez les informations supplémentaires sur le fonctionnement de ces tests COVID-19.
Tester contre COVID-19 permet d’identifier les individus infectés pour qu’ils puissent s’isoler et ainsi réduire la circulation du virus.[3] Cela permet également de traquer les individus exposés,[4] et fournir des informations sur le taux d’infection au niveau régional et national afin d’aviser les interventions sanitaires publiques nécessaire. Cependant, il existe toujours une incertitude liée à l’usage des résultats de tests qui nous permettraient de prendre les bonnes décisions.
Aucun test médical ne génère des résultats à 100% exacts. En effet, les tests peuvent toujours donner des faux positifs (le résultat du test est positif, mais la personne testée n’est pas malade) ou des faux négatifs (le résultat du test est négatif alors que la personne est malade). Il est donc important de connaître la « sensibilité » et la « spécificité » de chaque test.
La sensibilité est le taux de vrai positifs (ex. la proportion d’individus malades qui obtiennent un résultat positif). La spécificité est le taux de vrai négatifs (ex. la proportion d’individus sains qui obtiennent un résultat négatif). Ces mots peuvent être difficile à comprendre et sont récapitulés dans le tableau 1.
| Mesure de précision | Définition | Formule |
|---|---|---|
| Vrais positifs (VP) | Nombre d’individus malades avec un test positif | VP |
| Vrais négatifs (VN) | Nombre d’individus non malades avec un test négatif | VN |
| Faux positifs (FP) | Nombre d’individus non malades avec un test positif | FP |
| Faux négatifs (FN) | Nombre d’individus malades avec un test négatif | FN |
| Taux de vrais positifs (TVP) | Sensibilité: proportion d’individus malades avec un test positif | VP/(VP+FN) |
| Taux de vrais négatifs (TVN) | Spécificité: proportion d’individus non malades avec un test négatif | VN/(FP+VN) |
| Taux de faux négatifs (TFN) | Proportion d’individus malades avec un test négatif | FN/(VP+FN) |
| Taux de faux positifs (TFP) | Proportion d’individus non malades avec un test positif | FP/(FP+VN) |
D’après les formules du tableau, la sensibilité et la spécificité sont reliées aux taux de faux négatifs et de faux positifs. Si un test a une sensitivité de 70%, cela veut dire que le taux de faux négatifs est de 100 – 70 = 30%. Si sa spécificité est de 95%, le taux de faux positifs est 100 – 95 = 5%.
Ainsi, quelle est l’exactitude des tests ARN /PCR pour COVID-19 ? Des études ont démontré que l’exactitude varie en fonction de plusieurs facteurs : le stade de la maladie (ce qui affecte le nombre de particules virales dans le corps varie et donc leur détection également),[6] le site de prélèvement, et la qualité de l’échantillon prélevé. Une étude sur des tests viraux ARN/PCR sur prélèvements issus de 205 patients démontre que la sensitivité pour les prélèvements nasaux est de 63%, alors qu’elle n’est que de 32% pour les prélèvements de gorge.[7] Cependant, les chiffres varient entre les études ; nous utilisons dans cet article les nombres approximatifs de 70% pour la sensibilité et 95% pour la spécificité, ce qui est conformes aux estimations actuelles.[8]
L’interprétation d’un résultat de test ne dépend pas seulement de l’exactitude du test lui-même, mais aussi de la probabilité que le patient soit malade pré-test. La probabilité de pré-test est simplement la probabilité que quelqu’un soit malade avant d’être testée, ceci dépend de plusieurs facteurs dont leurs symptômes and la prévalence de la maladie.
Quand les gens n’utilisent pas la probabilité de pré-test dans l’interprétation d’un résultat de test et se concentrent sur le résultat lui-même, ils oublient une information vitale. En fait, c’est une erreur de logique appelée « oubli de la fréquence de base », qui est une négligence commune dans l’interprétation statistique. Ici, la probabilité de pré-test est la fréquence de base.
Les médecins estiment inconsciemment chaque jour les probabilités de pré-test, et ils utilisent ces estimations au cours du diagnostic de leurs patients. Cependant, avec une maladie nouvelle et inconnue tel que COVID-19, ces estimations intuitives ne sont pas fiables, de fait le médecin utilise des informations spécifiques pour estimer cette probabilité de pré-test, comme:
L’effet des probabilités de pré-test sur l’interprétation de résultats de test est démontré dans le cas ci-dessous (voir voir encadré). Comme le démontre cet exemple, un seul résultat de test négatif n’est pas fiable si la probabilité de pré-test est élevée.
Au cours du pic de COVID-19 en Janvier 2021, un médecin de famille de 52 ans de Londres développe une toux, une fièvre intermittente et se sent malade. Le deuxième jour, elle fait un prélèvement nasal pour un test COVID-19, qui est négatif. Sa toux et sa fièvre persistent, mais elle se sent suffisamment en forme pour retourner au travail. Que devrait-elle faire?
La probabilité de pré-test est élevée pour une personne comme ce médecin, qui a les symptômes typiques de COVID-19, a un risque d’exposition élevé dû à son travail et qui travaille dans une région avec une forte prévalence (Londres). Nous pourrions estimer sa probabilité de pré-test de contracter COVID-19 à 80%. Si elle passe un test viral ARN/PCR et reçoit un résultat négatif, elle a toujours une probabilité de 56% d’avoir COVID-19. Ce qui veut dire que même avec un test négatif, le médecin a de plus fortes chances d’être malade. Si ce médecin retourne au travail, il y a un risque élevé qu’elle puisse infecter ses patients et collègues. Il est donc important pour elle de rester confinée, bien que ses résultats de test soient négatifs. Dans cette situation, un résultat négatif peut être très trompeur.
Ce cas illustre le risque lié à l’oubli de la fréquence de base: il est tentant de faire pleinement confiance aux résultats d’un test ‘objectif’, et d’ignorer ce qu’indiquent les symptômes et taux d’infections locaux.
L’idée que la probabilité de pré-test puisse influencer la fiabilité d’un résultat peut sembler paradoxal, mais le schéma suivant (figure 1) illustre cet effet. Il révèle les résultats de 100 personnes testées avec une probabilité de pré-test positif au COVID-19 de 80% (en utilisant un test avec une sensitivité de 70% et une spécificité de 95%). Cette probabilité de pré-test est réaliste pour des gens qui ont des symptômes et qui ont peut-être été exposés.
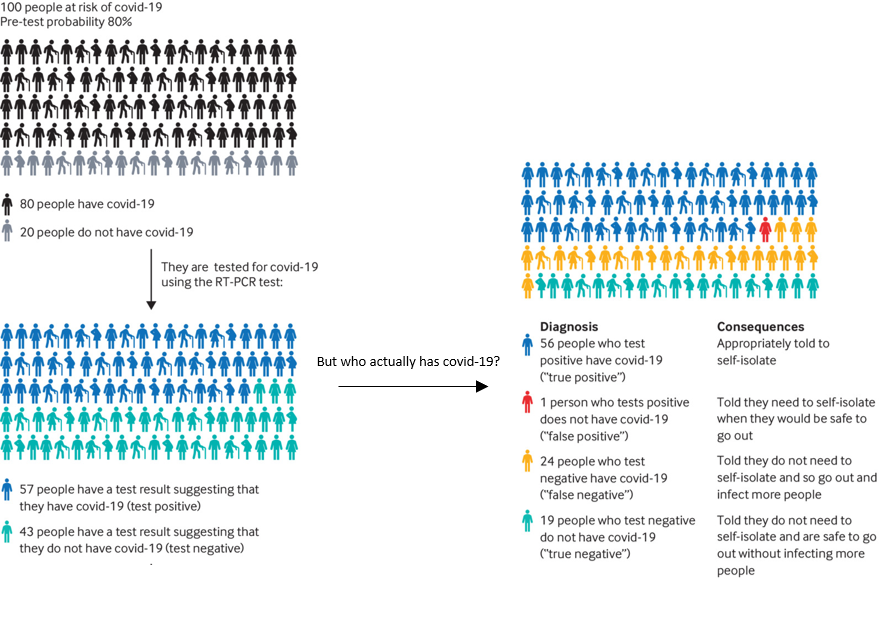
Dans cet exemple, le nombre de faux positifs est très faible : seulement une personne sur 100. Mais le nombre de faux négatifs est bien plus élevé, avec 24 personnes sur 100. Le danger est tel que les gens pourraient supposer, uniquement sur la base de leurs résultats de test, qu’ils n’ont pas besoin de se confiner, et de fait ils sortent et infectent d’autres personnes.
Ce schéma interactif montre comment le nombre de vrai et faux-positifs et négatifs sont affectés par la probabilité de pré-test. Vous pouvez changer la probabilité de pré-test et voir le changement des résultats. Vous pouvez aussi changer les valeurs de sensibilité et spécificité pour voir comment cela affecte les résultats.
Alors que les tests COVID-19 positifs sont cliniquement utiles, les tests négatifs doivent être interprétés avec précaution en tenant en compte la probabilité de pré-test de la maladie. A cause du taux relativement élevé de faux-négatifs des tests PCR d’ARN viral (et le plus récent test antigène, qui donne un taux encore plus élevé de faux négatifs), ceux-ci présentent un risque: les patients peuvent être déplacés vers un service non COVID-19 et ainsi augmenter les transmissions de maladies nosocomiales;[12] les aides-soignants peuvent propager l’infection aux personnes vulnérables à charge ; et le personnel soignant peut transmettre COVID-19 aux personnes vulnérables. Toute personne avec un test négatif mais présentant les symptômes de COVID-19 devrait se confiner et suivre les règles de cas suspect.
Cet article a été adapté (avec permission) par Susan Watt à partir d’un article publié dans le BMJ: Watson J, Whiting FP, Brush JE (2020) Interpreting a covid-19 test result. BMJ 369:m1808. doi: 10.1136/bmj.m1808
[1] Corman VM et al. (2020) Detection of 2019 novel coronavirus (2019-nCoV) by real-time RT-PCR. Eur Surveill 25:23–30. doi:10.2807/1560-7917.ES.2020.25.3.2000045
[2] Vogels CBF et al. (2020) Analytical sensitivity and efficiency comparisons of SARS-COV-2 qRT-PCR assays. medRxiv 20048108. doi:10.1101/2020.03.30.20048108
[3] Day M (2020) Covid-19: identifying and isolating asymptomatic people helped eliminate virus in Italian village. BMJ 368:m1165. doi:10.1136/bmj.m1165
[4] Pollock AM et al. (2020) Covid-19: why is the UK government ignoring WHO’s advice? BMJ 368:m1284. doi:10.1136/bmj.m1284
[5] Watson J, Whiting FP, Brush JE (2020) Interpreting a covid-19 test result. BMJ 369:m1808 data supplement: https://www.bmj.com/content/bmj/suppl/2020/05/12/bmj.m1808.DC1/watj056527.ww1.pdf
[6] Sethuraman N et al. (2020) Interpreting diagnostic tests for SARS-CoV-2. JAMA 323:2249-2251. doi:10.1001/jama.2020.8259
[7] Wang W et al. (2020) Detection of SARS-CoV-2 in different types of clinical specimens JAMA 323:1843–1844. doi:10.1001/jama.2020.3786
[8] Woloshin S, Patel N, Kesselheim AS (2020) False Negative Tests for SARS-CoV-2 Infection — Challenges and Implications. N Engl J Med 383:e38. doi:10.1056/NEJMp2015897
[9] Worldometer Covid-19 Coronavirus pandémie data: https://www.worldometers.info/coronavirus/#countries
[10] Public Health England COVID-19: track coronavirus cases: https://www.gov.uk/government/publications/covid-19-track-coronavirus-cases
[11] Centre de Médecine Basée sur l’Évidence Traqueur de signes et symptômes de COVID-19: https://www.cebm.net/covid-19/covid-19-signs-and-symptoms-tracker/
[12] Nacoti M et al. (2020) At the epicenter of the covid-19 pandemic and humanitarian crises in Italy: changing perspectives on preparation and mitigation. NEJM Catalyst doi:10.1056/CAT.20.0080
La pandémie actuelle nous a tous initiés au nouveau concept de dépistage rapide de maladies et de périodes de quarantaine. Le déploiement de cet accès à ces tests signifie que nous pouvons être certains d’avoir COVID-19 lorsque nous avons un résultat positif. Dans le cas d’un test négatif, cependant, cela n’est pas si certain. C’est pourquoi, l’interprétation de résultats négatifs n’est pas chose aisée et nécessite d’avoir des informations additionnelles locales sur la maladie ainsi qu’un modèle mathématique. Cet article se concentre sur l’interprétation de résultats négatifs et peut être utilisé pour démontrer aux gens ces difficultés. Il peut être utilisé pour encourager une discussion sur la valeur d’un test même si vous vous sentez en bonne santé, et dans quelle mesure lorsque les signes et symptômes de maladies sont similaires, il peut être difficile de diagnostiquer correctement un patient sans le tester. Les participant(e)s pourraient jouer le rôle de médecin et patient pour expliquer pourquoi quelqu’un testé négatif pour COVID-19, mais qui a été en contact direct avec un cas avéré positif, devrait se confiner. Ils/Elles peuvent expliquer comment la probabilité de pré-test peut altérer l’éventualité d’un test faux-négatif. Les étudiant(e)s peuvent discuter des questions d’éthique et de crédibilité liées aux tests pour tous quel que soient les symptômes, par exemple en recherchant les régions dans lesquelles cela a été le cas et l’impact que cela a eu. Pour les étudiant(e)s en biologie plus avancé(e)s, ils/elles peuvent faire des recherches sur la réplication virale et la technique d’amplification polymérase en chaîne pour la détection d’ARN viral et les relations avec la charge virale.
Dr. Shelley Goodman, Maître de conférences en Sciences Appliquées, R-U
Comment fonctionnent les COVID-19 (PDF)
Download this article as a PDF